Tests de terrain
Lorsqu'un microscope n'est pas disponible ou qu'il y a trop peu de personnel médical formé au diagnostic du paludisme, il est possible d'utiliser des tests de détection d'antigènes, qui n'ont besoin que d'une goutte de sang[66]. Des tests immunochromatographiques (également appelés tests de diagnostic rapide du paludisme, ou « dipsticks ») ont été créés et testés sur le terrain ; ces tests utilisent une goutte de sang du doigt ou d'une veine, ils durent 15 à 20 minutes, sans avoir besoin d'un laboratoire. La limite de détection avec ces tests est de l'ordre de 100 parasites par microlitre de sang (µl), contre 5 par test microscopique.
Les premiers tests rapides utilisaient le glutamate déhydrogénase P. falciparum comme antigène[67] ; le PgluDH a été vite remplacé par le lactate déshydrogénase P. falciparum. C'est le dernier enzyme du parcours glycolytique, essentiel pour la génération d'ATP, et un des enzymes les plus abondants générés par P. falciparum. La concentration de PLDH sanguin est assez étroitement corrélée à la présences des parasites. La disparition de l'antigène après le traitement permet d'utiliser le test pLDH pour prédire le succès ou non d'un traitement.
L'OptiMAL-IT permet de distinguer P. falciparum et P. vivax grâce aux différences antigéniques entre les isoenzymes pLDH. Ce test permet de détecter falciparum jusqu'à une parasitémie de 0,01 %, et les non-falciparum jusqu'à 0,1 %. Paracheck-Pf peut détecter des parasitémies de 0,002 % mais ne distingue pas les espèces.
Méthodes moléculaires [modifier]
Des méthodes moléculaires sont disponibles dans certains laboratoires ; des méthodes d'analyse en temps réel (comme la PCR en temps réel, basée sur la réaction en chaîne par polymérase) sont en développement dans l'espoir de les mettre en place dans les zones endémiques[68]
Tests en laboratoire [modifier]
Les acides nucléiques des parasites sont détectés par réaction en chaîne par polymérase (PCR), une technique plus précise que la microscopie, mais aussi plus chère et demandant un laboratoire spécialisé. De plus, les niveaux de parasitémie ne sont pas nécessairement corrélés avec la progression de la maladie, en particulier quand le parasite peut adhérer aux parois des vaisseaux sanguins, d'où l'intérêt des méthodes moins avancées.
Clinique du paludisme [modifier]
Les manifestations cliniques du paludisme n'apparaissent qu'au cours de la multiplication asexuée des plasmodiums à l'intérieur des hématies faisant du paludisme, au sens propre, une érythrocytopathie parasitaire. Cette dernière aboutit à :
L'étude des cycles (voir plus haut) permet de comprendre le déroulement d'un paludisme non traité.
Les 6 à 10 accès constituant l’atteinte de primoinvasion seront suivis d'atteintes semblables de recrudescence tant que durera l'état latent la parasitémie responsable de la première atteinte, soit de deux mois à deux ans selon le plasmodium. Pour P. Falciparum les choses s’arrêteront là.
Pour les plasmodiums récurrents (P. Vivax, P. Ovale et P. Malariae) de nouvelles atteintes de récurrence dues à des réinfestations sanguines au départ des cycles hépatiques exoérythrocytaires secondaires peuvent prolonger l'affection dans les délais déjà indiqués . Les atteintes typiquement rythmées de la forme classique, n'apparaissent plus guère aujourd'hui, même dans la zone d'endémie à cause de l'emploi généralisé des drogues chimiothérapiques et chimioprophylactiques. Elles se rencontrent encore dans les « paludismes à la seringue » dont on respecte l'évolution normale dans un but thérapeutique (malariathérapie) et dans les paludismes récurrents.
Les différents types de paludisme [modifier]
Les complications graves ne concernent en général que Plasmodium falciparum, ce qui explique l'absence de chimioprophylaxie pour les voyages dans des contrées où ne sévit que P. vivax (Maghreb par exemple).
Accès palustres simples [modifier]
La crise de paludisme, appelée également accès palustre, est caractérisée par des accès fébriles, avec une fièvre à plus de 40°C, des frissons, suivis d'une chute de température accompagnée de sueurs abondantes et d'une sensation de froid.
Classiquement, on distingue la fièvre tierce (c'est-à-dire survenant tous les deux jours) due à Plasmodium vivax et Plasmodium ovale (fièvre tierce bénigne) et Plasmodium falciparum (fièvre tierce maligne) de la fièvre quarte (c'est-à-dire survenant tous les 3 jours) due à Plasmodium malariae (le terme « malaria » désignait spécifiquement la fièvre quarte).
Ces accès palustres peuvent se répéter pendant des mois voire des années avec Pl. ovale, Pl. vivax et Pl. malariae, mais pas avec Pl. falciparum, s'ils sont correctement traités et en l'absence de réinfestation (cas du paludisme d'importation, en général)
Actuellement, le diagnostic est plutôt suspecté, lors d'un épisode fébrile (en général, 40°C ou plus) alternant avec de grands frissons, des sueurs abondantes et une sensation de froid, au retour d'une zone infestée.
Paludisme viscéral évolutif [modifier]
Autrefois appelée cachexie palustre, associant fièvre intermittente modérée, anémie et cytopénie, splénomégalie modérée chez des enfants de 2 à 5 ans. Dans le paludisme viscéral évolutif, l'organisme est visiblement débordé, et il faut le défendre à tout prix en s'attaquant successivement aux formes sanguines et tissulaires :
- Chloroquine (Nivaquine*) 600 mg (2 comprimés à 0,30 g) par jour les 2 premiers jours, puis 300 mg (1 comprimé à 0,30 g) par jour les 3 jours suivants puis,
- Primaquine* 15 mg (3 comprimés à 0,5 mg) par jour pendant 15 jours, soit du 6e au 20e jour inclus.
Il faut surveiller les signes d'intolérance aux 8-ammino-quinoléïnes (vertiges, nausées, diarrhée, cyanose, hémoglobinurie, agranulocytose) bien qu'ils soient rares à cette posologie.
La fièvre bilieuse hémoglobinurique [modifier]
Complication actuellement rarissime survenant chez des individus anciennement atteints de la malaria à plasmodium falciparum vivant dans les pays de forte endémie (où une grande partie de la population est touchée) et liée à la prise de quininehalofantrine). Elle est secondaire à un éclatement des globules rouges à l'intérieur des vaisseaux (hémolyse intra-vasculaire). ou d'autres molécules (
Elle se caractérise par
et surtout
C'est une urgence médicale au même titre que l'accès pernicieux. Le traitement aura 3 buts :
- maîtriser l'oligo-anurie
- déparasiter le malade
- traiter l'anémie hémolytique
Contre l'oligo-anurie, la dialyse péritonéale permettra de franchir la phase critique en attendant le rétablissement de la diurèse. Contre la parasitémie, un véto absolu contre la quinine, ici totalement contre-indiquée par l'hémolyse ainsi que contre les sulfamidés (tubulopathie rénale). On se contentera de :
Contre l'anémie hémolytique, on pratiquera au choix :
La néphrite quartane [modifier]
Le plasmodium malariae est susceptible d'entraîner une infection à répétition (ou chronique) attaquant les glomérules, à l'origine d'un syndrome néphrotique par la dissolution de complexes immunitaires (associations anticorps-antigène). Tous les sujets présentant une infection répétée par plasmodium malariae ne présentent pas une atteinte rénale. L'examen au microscope électronique des prélèvements rénaux permet d'identifier la lésion. Cet examen met en évidence des dépôts de complément (éléments intervenant dans le système immunitaire) et d'immunoglobulines (variété de protéines jouant le rôle d'anticorps). Le laboratoire détecte chez l'enfant des antigènes de plasmodium malariae. Le pronostic est meilleur quand il s'agit de dépôts immunofluorescents à prédominance d'IgG3 et de granulation grossière avec protéinurie sélective (les reins ne laissent passer qu'une certaine variété de protéines et non pas toutes). Les sujets présentant des dépôts fins granuleux à prédominance d'IgG2 et une protéinurie non sélective (les reins laissent passer toutes les protéines) ont un moins bon pronostic. Traitement : la néphrite quartane ne répond pas toujours aux traitements antipaludiques ni aux corticoïdes ainsi qu'aux médicaments cytotoxiques.
Accès palustres graves à Plasmodium falciparum[modifier]
Paludisme cérébral ou neuropaludisme [modifier]
Appelé ainsi à cause de l'obstruction des capillaires du cerveau par les débris d’hématies éclatées.
Cette malaria cérébrale associe une élévation importante de la température (40°C) et un coma (d'une durée souvent supérieure à 30min.). Elle est de mauvais pronostic malgré le traitement. La mortalité s'élève parfois à 20 % chez les adultes et 15 % chez les enfants. L'apparition d'une malaria sévère est soit progressive soit brutale.
Elle débute après des convulsions instantanées et passagères d'un ou plusieurs muscles, suivies de décontractions. Ces convulsions sont localisées ou généralisées à l'ensemble du corps. Elles surviennent essentiellement chez les enfants et les femmes enceintes et dans seulement 50 % des cas chez les autres adultes. Cela est du à un mauvais fonctionnement du foie et à une consommation exagérée de sucre par le parasite. Les femmes enceintes sont particulièrement prédisposées à l'hypoglycémie et à la surproduction d'acide lactique entrainant une augmentation de l'acidité du sang.
L'examen physique complémentaire montrera aussi (tous ou une partie) des symptômes suivants :
- un nystagmus dans le plan horizontal de façon incessante,
- quelquefois une raideur du cou et une perturbation des réflexes,
- dans environ 15 % des cas, il existe des hémorragies de la rétine,
- un ictère,
- une posture opisthotonique (en extension)
- des urine de couleur noire,
- une hématémèse due sans doute à une atteinte de l'estomac par ulcération due au stress.
L'examen de laboratoire mettra en évidence :
- un œdème pulmonaire qui n'est pas bien expliqué mais peut être à l'origine d'un taux de mortalité dépassant 80 %,
- une atteinte des reins (plus rare chez l'enfant mais s'accompagnant également d'une forte mortalité). Son mécanisme n'est pas non plus éclairci,
- une anémie qui est le résultat de la destruction et de l'élimination accélérée des globules rouges par la rate, associées à un déficit de production de ces globules par la moelle osseuse (aplasie médullaire). Elle nécessite généralement une transfusion. Celle-ci pose des problèmes chez l'enfant et est à l'origine de la présence d'hémoglobine dans le sang, d'urine de coloration noire et de l'insuffisance de fonctionnement des reins.
Une autre complication susceptible de survenir au cours de cette variété de la malaria est la fièvre bilieuse hémoglobinurique.
La malaria de la femme enceinte [modifier]
L'infection du placenta par le plasmodium falciparum se traduit par un poids de naissance faible, tout particulièrement quand il s'agit d'un premier accouchement (primipare).
Quand la quantité de parasites dans le sang est relativement peu importante (c'est le cas dans les zones de transmission stable), les femmes ne présentent pas de signes alors que les parasites qui envahissent les globules rouges de la circulation, et plus précisément de la petite circulation du placenta, sont présents. Dans les zones où la transmission est instable (on parle d'hypo ou de méso-endémie), les femmes enceintes présentent des infections sévères associées à des quantités élevées de parasites dans le sang avec une anémie, une hypoglycémie et des œdèmes des poumons. La grossesse est alors émaillée de problèmes à type de contractions prématurées, d'avortement spontané et de mortalité au moment de l'accouchement. La malaria congénitale touche environ 5 % des nouveau-nés de mères infectées et est en relation directe avec la quantité de parasites dans le placenta.
La malaria transfusionnelle [modifier]
C’est une malaria transmise par l'intermédiaire d'une transfusion sanguine ou après échange d'aiguilles entre individus drogués. Plasmodium malariae et plasmodium falciparum sont le plus souvent mis en cause. Dans ce cas, la période d'incubation est courte car il n'existe pas de cycle pré-érythrocytaire (se déroulant avant l'envahissement des globules rouges). La malaria transfusionnelle se traduit par les mêmes signes que ceux que l'on observe par le plasmodium. Néanmoins, le plasmodium falciparum est le plus souvent sévère chez les toxicomanes. Le traitement, qui utilise le primaquine quand il s'agit d'une infection à plasmodium ovale ou vivax, est alors inutile, du fait de la différence du cycle de transmission de la malaria transfusionnelle.
La malaria de l’enfant due à falciparum [modifier]
Origine d'environ 1 à 3 millions de décès chaque année. Cette variété de la malaria touche essentiellement les Africains et s'accompagne de :
Contrairement aux autres formes de la malaria, la malaria de l'enfant ne s'accompagne pas ou peu souvent d'une atteinte rénale à type d'insuffisance de filtration des reins (insuffisance rénale) ni d'une collection liquidienne dans les poumons (œdème pulmonaire aigu). Dans cette variété de la malaria, le traitement est généralement efficace et rapide.
La splénomégalie tropicale [modifier]
Dénommée actuellement splénomégalie palustre hyper-immune, cette splénomégalie se rencontre chez quelques individus qui vivent dans une zone où la malaria est endémique. Ces personnes présentent une réponse immunologique anormale aux infections dues à la malaria, ce qui se traduit, en dehors de la splénomégalie, par une hépatomégalie, l'élévation d'un certain type d'immunoglobulines dans le sang (IgM, anticorps anti-palustres) et du nombre de lymphocytes à l'intérieur des sinusoïdes hépatiques.
La biopsie du foie et l'examen au microscope optique permettent de porter le diagnostic.
Les symptômes sont :
- Tiraillement abdominal.
- Présence d'une masse abdominale.
- Douleurs abdominales violentes (péri-spléniques : inflammation des tissus environnant la rate).
- Anémie.
- Le labo ne montre pas la présence de parasites dans le sang.
Infections à répétition :
Complications : taux de mortalité élevé, prolifération des lymphocytes avec apparition d'un syndrome lymphoprolifératif malin susceptible de se développer chez les individus présentant une résistance au traitement antipaludique
Des défenses pour l’hôte [modifier]
Après plusieurs années d'infections répétées, l'hôte du Plasmodium peut acquérir une immunité, appelée prémunition (symptômes atténués d'une maladie qui protège contre une infection ultérieure de type sévère). On constate une grande variabilité des réponses à l'infection palustre entre des individus vivant dans les mêmes zones d'endémie. Dans des régions où la transmission est forte, une grande proportion des enfants sont souvent porteur de parasites de P. falciparum sans déclarer aucun symptôme; c'est l’immunité clinique. Avec l'âge et les contacts successifs être humain/parasite s'installe peu à peu cette prémunition, qui fait appel à des mécanismes de résistance à l'infection parmi lesquels l'immunité anti-parasite joue un rôle majeur. On parlera, alors, de tolérance à l'infection ou d'immunité anti-parasite.
On dit souvent que cette immunité n'est pas stérilisante car il n'a jamais été démontré de façon formelle de disparition totale des parasites de P. falciparum en l'absence de traitement. On dit aussi que cette immunité est labile car la prémunition disparait en l'absence de contacts fréquents entre l'être humain et le parasite (elle disparait après 12 à 24 mois si le sujet quitte la zone d'endémie et chez la femme enceinte).
Par ailleurs, l'immunité dirigée contre P. falciparum est fortement spécifique des souches. Ces trois particularités de la réponse immunitaire dans le paludisme sont à l'origine des difficultés pour élaborer un vaccin.
Les facteurs génétiques [modifier]
Des facteurs génétiques peuvent protéger contre le paludisme. La majeure partie de ceux qui ont été décrits sont associés aux globules rouges. En voici quelques exemples :
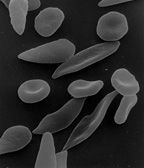
Hématies d'un drépanocytaire au microscope électronique
- La drépanocytose (du grec drepanos, « faucille » au regard de la forme allongée qu'ont un certain nombre d'hématies -ou globules rouges) aussi appelée hémoglobinose S, sicklémie, ou anémie falciforme: une modification dans la chaîne ß de l'hémoglobine entraîne une déformation des globules rouges, ce qui produit des hétérozygotes qui protègent mieux contre le paludisme. Les hématies sont déformées et l'hémoglobine cristallise, ce qui empêche le parasite de rentrer dans le globule rouge (ou hématie). Ce changement entraîne cependant une mauvaise oxygénation des organes (les hématies allongées ne peuvent passer dans les fins capillaires ni la barrière que constitue le filtre de la rate où elles sont détruites) et, donc, de sévères complications, allant jusqu'au décès pour les sujets homozygotes (HbS/HbS). La prévalence de la drépanocytose (HbA/HbS) est élevée dans les populations africaines soumises a une forte pression du paludisme en raison de la résistance qu'elle procure contre les accès graves de la maladie.
- La thalassémie ou anémie héréditaire : le sujet est porteur du gène SS entraînant une modification des taux de synthèse des chaînes de globines avec pour conséquence une mauvaise circulation du sang et une fatigue constante.
- Le déficit génétique en G6PD (Glucose-6-phosphate déshydrogénase) appelé aussi favisme, qui est une enzyme antioxydante protégeant normalement contre les effets du stress oxydatif dans les globules rouges, donne une protection accrue contre le paludisme grave.
- Le HLA-B53 est associée à un faible risque de paludisme grave. Cette molécule CMH (complexe majeur d'histocompatibilité) de classe I présente dans le foie est un antigène des lymphocytes T (car situées dans le thymus) contre le stade sporozoïte. Cet antigène, encodé par IL4 (Interleukin-4), produit par les cellules T (thymus), favorise la prolifération et la différenciation de la production d'anticorps-cellules B. Une étude des Peuls du Burkina Faso, qui ont moins de deux attaques de paludisme avec des niveaux plus élevés d'anticorps antipaludiques que les groupes ethniques voisins, a constaté que l' allèle IL4-524 T était associé à des niveaux élevés d'anticorps contre le paludisme, ce qui soulève la possibilité que ce pourrait être un facteur d'augmentation de la résistance au paludisme.
- Les sujets dont les érythrocytes (c'est-à-dire les globules rouges) sont dépourvus de certains antigènes de groupes sanguins, sujets FY(-1,-2,-3,-6) dans la classification des systèmes immunogènes FY (anciennement système Duffy), ne peuvent être contaminés par P. vivax ni par P. knowlesi (de découverte récente et apparenté à P. malariae). Il s'agit là d'un exemple d'avantage sélectif de la population ouest-africaine, où ce groupe sanguin est très fréquent.
D'autres facteurs génétiques existent dont certains sont impliqués dans le contrôle de la réponse immunitaire.
Les anciens traitements [modifier]
On peut combattre le parasite en appliquant différentes molécules soit en traitements curatifs soit en prophylaxie. Ces différents traitements sont plus ou moins efficaces suivant les régions et les taux de résistances contractés car, tout comme le DDT (insecticide le plus utilisé dans les années 1960), les médicaments efficaces il y a 30 ans, ne le sont plus aujourd'hui. Pourtant, ces formulations obsolètes sont encore massivement utilisées dans les pays touchés.
En effet, ces pays sont majoritairement pauvres et n'ont donc pas les moyens de migrer leur protocole vers un traitement plus onéreux comme les ACT (Artemisinin-based combination therapy : combinaisons à base d'artémisinine). Pendant longtemps, les traitements faisaient appel à la chloroquine, la quinine et la SP (sulfadoxine-pyriméthamine) et dans une moindre mesure la méfloquine, l'amodiaquine et la doxycycline. Ces molécules furent des armes très efficaces pour lutter contre les parasites du paludisme mais leur prescription sans contrôle a favorisé l'émergence de souches résistantes. Selon l'OMS, un traitement est efficace si le taux d'échec est inférieur à 5% ; s'il dépasse 25%, il faut changer de protocole.
La chloroquine a longtemps été administrée en priorité pour soigner les patients. C'était un médicament qui présentait de nombreux avantages, notamment son faible coût et l'absence d'effets secondaires. Aujourd'hui, malheureusement, les soins à base de chloroquine échouent à plus de 25% dans la plupart des pays africains touchés par le paludisme. Or, on continue, malgré tout, à les employer.
Là où la chloroquine n'a plus d'effet, on utilise un médicament appelé « médicament de deuxième intention » : la SP (comme le Fansidar® produit par Roche). Cette molécule contourne la résistance à la chloroquine. Cinq ans seulement ont suffi pour que des souches résistantes apparaissent. On adapte alors le traitement en recourant à un « médicament de 3e intention » : la quinine, administrée per os dans les cas bénins, par perfusion dans les cas aigus. Mais on se rend compte maintenant que ce traitement est lui aussi confronté à de nouvelles résistances.
Cette résistance est due à la mutation d'un gène du Plasmodium, le PfCRT(Plasmodium falciparum Chloroquine Resistance Transporter). Cette mutation draine la chloroquine hors de la cellule infectée mais entraînerait toutefois une moins bonne adaptation du parasite à son milieu.[69] Le Malawi est le premier pays africain à avoir abandonné la chloroquine dès 1993, conduisant à une réapparition des souches sensibles qui redeviennent alors hautement majoritaire.[70]
Face au paludisme, il n'existe, en 2006[71], qu'un seul traitement véritablement efficace : les ACT (Artemisinin-based combination therapy : combinaisons à base d'artémisinine) tous obligatoirement génériques. Un traitement recommandé par l'OMS mais qui reste encore cher. Bien que des résistances de Plasmodium falciparum à l'artémisinine ont pu être produites en laboratoire[72], démontrant ainsi la possibilité d'une telle complication, à l'état naturel aucune résistance n'est pour l'instant répertoriée. Le principal inconvénient reste son prix, qui le rend inaccessible pour de nombreux pays en voie de développement.
L'OMS et le groupe pharmaceutique Novartis, fabricant de l'artéméther (dérivé semi-synthétique de l’artémisinine)-luméfantrine (molécule synthétique antimalarique) commercialisé sous le nom de Co-artem®, ont conclu un accord au terme duquel Novartis fournit le médicament au prix de revient (0,9 et 2,4 $US pour les traitements enfant et adulte respectivement). C'est un comprimé jaune rond et plat, aux bords chanfreinés et muni d'une barre de cassure sur une face. "N/C" est gravé sur une face et "CG" sur l'autre. Lors de la prise, il est conseillé de consommer une boisson forte en lipides (lait) et de continuer à s'alimenter pour faciliter l'absorption de la luméfantrine. Pour un sujet dont le poids est supérieur ou égal à 35kg, une première prise de 4 comprimés immédiatement après le diagnostic, une seconde à + 8h, puis 4 comprimés 2 fois par jour pendant les 2 jours suivants. A noter que le CO-ARTEM® est commercialisé sous le nom de RIAMET® dans les pays développés. Seul le prix change (38,05 € la boîte de 12 comprimés - prix 2008 en Belgique).
D'autres initiatives comme la DNDi (Drugs for Neglected Diseases initiative) créée par MSF et le groupe Sanofi-Aventis[73] à base d'artésunate et d’amodiaquine. La dose fixe coûte moins de 38 centimes d’euros pour les enfants de moins de 5 ans et moins de 77 centimes d’euros pour les adolescents et les adultes. ont vu le jour pour aboutir à la fabrication de l'ASAQ®
De nouveaux ACT arrivent sur le marché : dihydroartémésinine-pipéraquine commercialisé sous le nom de EURARTEKIN® ou DUOCOTEXIN® et l’artémésinine-pipératique commercialisé sous le nom de ARTEQUICK®.
L'artémisinine (qing hao su 青蒿素 en chinois), issue d’Artemisia annua une plante d'origine chinoise (qing hao (青蒿) en chinois), a largement prouvé son efficacité en Asie. Des études menées en laboratoire et dans de nombreux pays impaludés démontrent à la fois son efficacité et sa facilité d'administration. Elle élimine plus rapidement les parasites présents dans le sang.
La prescription d'artémisinine, sous forme d'infusions issues d’armoise annuelle (Artemisia annua) peut s'avérer très efficace . Cependant, et bien que ce remède soit traditionnellement employé avec succès en Chine depuis des millénaires, l'élargissement de son utilisation systématique à des zones biogéographiques très vastes et différentes (par exemple à la plus grande part de l'Afrique sub-saharienne) est sujette à d'importantes mesures de précaution, notamment recommandées par l'OMS : il faudrait à tout prix éviter l'irréversible sélection de souches résistantes résultant d'une monothérapie et/ou de dosages incontrôlés. Les dosages incontrôlés sont inhérents à toute préparation issue de plantes, puisque les conditions météorologiques, les qualités des sols, ou les protocoles de récolte, souvent artisanaux, sont imprévisibles et donc naturellement incontrôlables. Il serait par conséquent très irresponsable de promouvoir, par exemple, à large échelle la culture de la plante et la monothérapie basée uniquement sur l'administration de tisane artisanale d’Artemisia annua qui en dérive.[74].
Pour augmenter son effet, mais aussi retarder l'apparition de résistances, l'artémisinine est donc administrée en association avec une autre molécule, SP (sulfadoxine-pyriméthamine), amodiaquine ou méfloquine : ce sont les ACT (de l'anglais, artemisinin-based combination therapy), combinaisons thérapeutiques associant l'artémisinine à d'autres antipaludiques d'une classe thérapeutique différente. La faible parasitémie résistante à l'artémisinine est éliminée par le deuxième antipaludéen d'action plus durable. Dans les schémas thérapeutiques avec une prescription d'ACT pendant 3 jours, le composé d’artémisinine n’est présent dans l’organisme que durant deux cycles asexués de l’hématozoaire (autre nom donné au protozoaire) (chaque cycle durant 2 jours, sauf pour les infestations à P.malariae qui dure 3 jours). Cette exposition à 3 jours de traitement par l’artémisinine réduit le nombre de plasmodies (nom donné au protozoaire du Plasmodium) présentes dans l’organisme d’un facteur approximativement égal à 100 millions. Toutefois, l’élimination complète des plasmodies repose sur l’efficacité de la SP associée, qui doit persister à des concentrations parasiticides jusqu’à ce que tous les hématozoaires infestants aient été tués. Ainsi, ceux-ci doivent être éliminés relativement lentement. Le résultat est que le composé d’artémisinine est « protégé » de la résistance par le médicament qui l’accompagne pour autant que ce dernier soit efficace, et ce médicament d’accompagnement est lui-même partiellement protégé par le dérivé de l’artémisinine. Les schémas thérapeutiques d'ACT d’un ou deux jours ne sont pas recommandées ; ils sont moins efficaces et confèrent une protection moindre pour l’antipaludique s’éliminant lentement.
En 2002, l'OMS a publié une recommandation claire sur la nécessité d'utiliser les ACT dans les pays touchés par les résistances aux antipaludéens classiques. Sur l'avis d'experts internationaux, elle recommande l'introduction de polythérapies pour remplacer les monothérapies dans le traitement du paludisme et préconise en particulier le recours à des associations médicamenteuses contenant des dérivés d'artémisinine.
Cependant, une monothérapie (à base d'artémisinine, d'artésunate ou d’arthéméther ainsi que leur métabolite[75] (artésunate en gel enrobé de gélatine pour former un suppositoire résistant aux manipulations et à la chaleur) de 200 mg. peut s'avérer particulièrement utile quand les patients sont incapables d'ingérer (vomissements répétés, impossibilité de manger/boire/téter, convulsions récurrentes, absence de réactions à la douleur, coma, absence de réactions psychomotrices) ou quand les présentations injectables ne sont pas disponibles ou qu’elles sont impossibles à administrer. Cette monothérapie (monodose (minimum 8,5 mg/kg) de 10 mg/kg est ce qui le plus communément conseillé) induit une réaction parasitaire dans les 12 heures et est supérieure à la quinine dans les 24 heures. Elle doit impérativement être suivie, dès que possible, par un traitement avec une association médicamenteuse d'ACT. A noter, aussi, que l'utilisation d'une capsule rectale est préférable à une injection intra-musculaire. N'importe qui est capable de l'appliquer, il n'y a aucun risque d'infection par l'aiguille et la durée de réponse du produit est plus rapide. commun : la dihydroartémisinine) administrée sous forme de Rectocap™
Produit en assez faibles quantités, les ACT sont plus cher que la chloroquine. Un traitement de première ligne chloroquine ou SP coûte actuellement entre 0,2 et 0,5 $US, alors qu'un traitement ACT oscille entre 1,2 et 2,4 $US, soit cinq à six fois plus. Pour de nombreux patients, cette différence est le prix de leur survie. Un prix que, malheureusement, bien peu de personnes en Afrique peuvent payer. Seule une fabrication à plus grande échelle et, ou une aide financière plus importante des pays riches pourrait faire significativement baisser les coûts de production.
Faux médicaments [modifier]
De faux médicaments supposément anti-paludéens circulent en Thaïlande, au Viêt Nam, au Cambodge[76] et en Chine[77] ; ils forment une cause importante de la mortalité, qui serait pourtant évitable[78]. En août 2007, la société pharmaceutique chinoise Holley-Cotec a été obligée de retirer 20.000 doses de son médicament à base d'artémisinine DUO-COTECXIN®[79] au Kenya parce que des contrefaçons, en provenance d'Asie, contenant très peu d'ingrédients actifs et incapables d'une quelconque thérapie circulaient sur le marché à un prix 5 fois moindre. Il n'existe pas de moyen simple pour les médecins comme pour les patients de distinguer un vrai médicament d'un faux, sans l'aide d'un laboratoire. Les compagnies pharmaceutiques tentent de combattre les faux médicaments en utilisant de nouvelles technologies sécurisant le produit de la source à sa distribution.
SUIVANT |